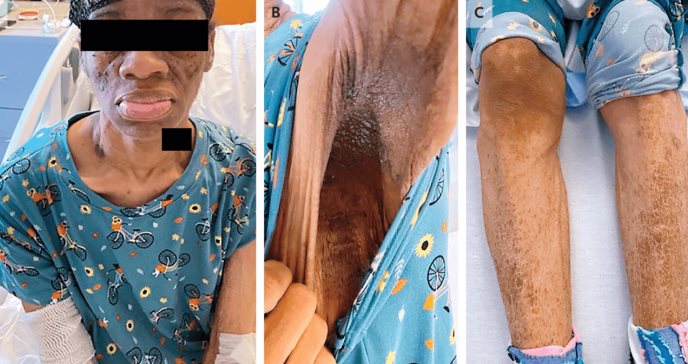
Durante la exploración física, se observó signos de acromegalia como el ensanchamiento de la nariz y el engrosamiento de los labios.
Una mujer de 46 años ingresó al centro médico por hiperglucemia refractaria al tratamiento con insulina. Cinco años antes de la presentación actual, la paciente recibió un diagnóstico de diabetes mellitus de tipo 2 después de que aparecieran náuseas, vómitos, poliuria y polidipsia. Para entonces, el peso era de 113 kg, y su IMC era de 45,6.
Se comenzó tratamiento con metformina e insulina glargina subcutánea a dosis de 10 unidades diarias. La paciente experimentó efectos adversos de la metformina, se cambió a glipizida. Durante los 3 años y medio posteriores, y a pesar de la pérdida de peso, el control glucémico empeoró y se intensificó el tratamiento.
Dos años después, para entonces pesando 63 kg (IMC de 25,4) se ajustó la terapia con insulina y se probó empagliflozina, pero se detuvo debido a una infección urinaria. Se aumentó la dosis de insulina a 30 unidades diarias y se añadió insulina lispro. Se suspendió glipizida y se agregó glimepirida y pioglitazona.
Un año antes de la presentación actual, la paciente desarrolló anorexia, pesando 48 kg (IMC de 19.4) y fatiga con niveles elevados de glucosa, a pesar de la baja ingesta. La hemoglobina glicosilada era alta (14%).
Nueve meses antes de la presentación actual, la paciente perdió más peso (42 kg, IMC de 16,9) y desarrolló dolor abdominal atribuido a gastroparesia. Se trató con medicamentos y se encontró hiperglucemia profunda sin cetoacidosis o síndrome hiperosmolar.
Se consideró lipodistrofia y se cambió a insulina humana regular U-500 administrada en dosis diarias de 250 unidades con el desayuno y 200 unidades cada una con la comida y la cena; se suspendió el tratamiento con insulina glargina subcutánea e insulina lispro subcutánea. La paciente fue dada de alta a su domicilio. Tras esta hospitalización, un estudio de vaciado gástrico mostró un vaciado normal en 1 hora.
Dos meses antes, la paciente fue hospitalizada, nuevamente, por dolor abdominal y se trató con insulina intravenosa a dosis de hasta 40 unidades por hora. Luego, se ajustó la terapia con insulina subcutánea, con insulina humana regular U-500 a dosis de 550 unidades con el desayuno y la comida, y 450 unidades con la cena, además de insulina isofánica a dosis de 80 unidades dos veces al día.
Después de varios ingresos por dolor abdominal e hiperglucemia, se consideró una infección por Helicobacter pylori y se trató con antibióticos. Nueve días antes de la presentación actual, la paciente fue hospitalizada nuevamente por dolor abdominal y se retomó la terapia con insulina, con insulina humana regular U-500 a dosis aumentada de 650 unidades con el desayuno y la comida, y 600 unidades con la cena, además de insulina isofánica a dosis de 80 unidades dos veces al día.
En la exploración física, se observó caquexia y características faciales similares a la acromegalia, incluido el ensanchamiento de la nariz y el engrosamiento de los labios. Los resultados de laboratorio mostraron hiperglucemia y un nivel elevado de péptido C. Se observaron cambios en los tejidos adiposos y hallazgos pancreáticos y esplénicos en las imágenes de TC, por lo que le fue diagnosticado síndrome de resistencia a la insulina de tipo B.
El mal cumplimiento del tratamiento con insulina o el consumo excesivo de hidratos de carbono pueden hacerse pasar por una disminución de la sensibilidad a la insulina. Además, cuando la insulina se administra por vía subcutánea, el tejido cicatricial o el edema de los tejidos blandos en los puntos de inyección pueden provocar una disminución de la administración de insulina a los tejidos periféricos.
Además, presentaba los signos y síntomas clásicos de la resistencia a la insulina que se produce debido a la reactividad cruzada de los altos niveles circulantes de insulina con el receptor del factor de crecimiento similar a la insulina 1 (IGF-1), como acantosis nigricans, papilomas cutáneos y rasgos similares a los de la acromegalia.
La resistencia a la insulina también puede producirse en asociación con condiciones fisiopatológicas, como estrés agudo (p. ej., traumatismo o sepsis), daño en órganos terminales (p. ej., cirrosis o uremia), aumento de peso, obesidad o inanición.
Esta paciente tenía obesidad cuando recibió su diagnóstico inicial de diabetes. Sin embargo, la obesidad era una explicación poco probable para la presentación de esta paciente, ya que sus necesidades de insulina continuaron aumentando a pesar de una pérdida de peso profunda y fueron más altas cuando su IMC estaba en el rango de bajo peso.
La acromegalia, un trastorno derivado de la secreción excesiva de la hormona del crecimiento producida en la hipófisis anterior, suele estar causada por un tumor hipofisario. Aunque esta paciente presentaba algunos rasgos faciales compatibles con la acromegalia (nariz más ancha y labios más gruesos), no había agrandamiento acral, dolor articular, cefalea ni sudoración, todos ellos rasgos característicos de esta enfermedad. Además, el nivel sérico de IGF-1 no estaba elevado en esta paciente.
El objetivo del tratamiento para esta afección es la remisión completa de la diabetes resultante de la eliminación del anticuerpo receptor de insulina. La remisión espontánea puede ocurrir en algunos pacientes, pero el tiempo hasta la remisión puede llevar muchos años. Cuando no se trata, el síndrome de resistencia a la insulina de tipo B se asocia a una tasa de mortalidad cercana al 50%.
Debido a la rareza de esta afección, se carece de datos procedentes de ensayos aleatorizados y controlados de terapias inmunosupresoras o de eliminación de anticuerpos para el tratamiento del síndrome de resistencia a la insulina de tipo B.
La inducción de la remisión de la diabetes en pacientes con síndrome de resistencia a la insulina de tipo B suele llevar meses; por lo tanto, la gestión eficaz de la diabetes mientras se espera la remisión es un componente crítico de la atención.
Debido a la naturaleza extrema del síndrome de resistencia a la insulina de tipo B, los objetivos estándar de control de la glucemia en pacientes hospitalizados o ambulatorios no son factibles.
En su lugar, los objetivos del tratamiento de la diabetes son revertir el estado catabólico observado en la mayoría de los pacientes y permitir que los pacientes sean tratados de forma segura con terapia inmunosupresora, al tiempo que se reduce el riesgo tanto de cetoacidosis diabética como de hipoglucemia.
Acceda al caso completo aquí.